Inleiding
U heeft van uw arts of verloskundige gehoord dat uw kind in stuitligging ligt. U heeft al informatie hierover ontvangen van uw behandelend gynaecoloog en/of verloskundige. Hier kunt u alles nog eens nalezen.
In het kort
Sommige kinderen liggen tegen het einde van de zwangerschap in stuitligging: met de billen naar beneden en het hoofd omhoog. Vroeg in de zwangerschap is een stuitligging heel gewoon, maar tegen het eind van de zwangerschap ligt het kind normaal gesproken met het hoofd naar beneden.
Als uw kind bij een zwangerschapsduur van 36 weken nog in een stuitligging ligt, kan de gynaecoloog of verloskundige proberen de baby te draaien. Bij een stuitligging aan het einde van de zwangerschap kunt u kiezen tussen een keizersnede of een vaginale baring.
Een kind in stuitligging kan meestal gewoon vaginaal ter wereld komen. De billen of de voetjes van de baby verschijnen dan als eerste. In Nederland hebben de gynaecologen een aantal voorwaarden afgesproken waaronder een gewone, vaginale bevalling verantwoord is, ook bij een stuitligging.
Wat is een stuitligging?
Bij een stuitligging ligt het hoofd van het kind boven in de baarmoeder. Als de billen bij de uitgang van het bekken liggen, spreekt men van een onvolkomen stuitligging. De benen kunnen ook onderaan liggen, dat heet een volkomen stuitligging. In figuur 1a t/m 1d staan verschillende vormen van stuitligging.
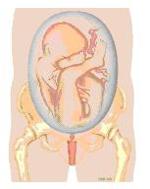
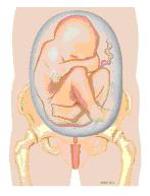
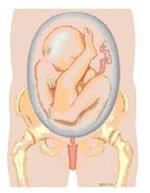

Hoe vaak komt een stuitligging voor?
Vroeg in de zwangerschap liggen veel kinderen in stuitligging. De meeste kinderen draaien tijdens de zwangerschap zelf om. Omstreeks de uitgerekende datum ligt minder dan 3% van de kinderen in stuitligging.
Waarom ligt een kind in een stuitligging?
Bij meer dan 85% van de zwangeren is het onbekend waarom een kind omstreeks de uitgerekende datum in stuitligging ligt. Er zijn wel enkele situaties waarin de kans op een stuitligging verhoogd is:
- bij een meerlingzwangerschap;
- bij een afwijkende vorm van de baarmoeder of het bekken;
- als de placenta (moederkoek) of een myoom (vleesboom) voor de ingang van het bekken ligt;
- bij aangeboren afwijkingen van het kind.
Onderzoek
Bij een stuitligging krijgt u een echoscopisch onderzoek via de buik. De arts of klinisch verloskundige bekijkt of uw kind grote aangeboren afwijkingen heeft. Dit komt slechts zelden voor, maar zo’n afwijking kan de oorzaak van de stuitligging zijn. De arts of klinisch verloskundige kijkt ook naar de stand van het hoofd van de baby, de hoeveelheid vruchtwater, de ligging van de moederkoek en naar eventuele vleesbomen of andere afwijkingen die de ingang van het bekken blokkeren.
Wat gebeurt er als de baby bij ongeveer 36 weken nog in stuitligging ligt?
Als uw kind bij 36 weken of later in stuitligging ligt, zijn er 3 mogelijkheden voor de verdere begeleiding:
- de arts probeert uw kind naar een hoofdligging te ‘draaien’;
- een vaginale bevalling waarbij eerst de billen of voeten worden geboren;
- een keizersnede bij 39 weken zwangerschapsduur.
Uw arts zal met u bespreken welke mogelijkheden in uw situatie realistisch zijn.
Het draaien van een kind in stuitligging
Waarom wordt een kind in stuitligging gedraaid?
De risico’s voor kind en moeder zijn het kleinst bij een vaginale geboorte in hoofdligging.
Wanneer wordt de stuitligging gedraaid?
Voor 36 weken zwangerschapsduur draaien veel kinderen zelf nog tot een hoofdligging. Het is daarom verstandig pas na deze termijn het kind te draaien. Soms is het beter om iets eerder of later te draaien. Dat heeft meestal te maken de hoeveelheid vruchtwater. Het is bijna altijd mogelijk om tot aan de bevalling te proberen het kind te draaien.
Hoe verloopt het draaien?
In VieCuri wordt een kind in stuitligging op de Verlosafdeling in het Geboortecentrum gedraaid. U wordt hiervoor kortdurend opgenomen (2-3 uur). Als u bij de verloskundige onder controle bent en u wilt een draaiing, dan kan uw verloskundige direct een afspraak maken voor de ‘one-stopversie’. Dat betekent dat, als u dit wilt, er één afspraak gemaakt wordt waarbij een gesprek met de gynaecoloog plaatsvindt en ook meteen de draaiing gedaan wordt.
De gynaecoloog, een arts-assistent of een verloskundige die in het ziekenhuis werkt probeert het kind te draaien. U ligt op een bed. Voordat men met het draaien begint, controleert de arts de harttonen (CTG, cardiotocogram) en de ligging van het kind. In ons ziekenhuis krijgt u een injectie met een weeënremmend middel om ervoor te zorgen dat de baarmoeder niet samentrekt. Daardoor kan uw hartslag enkele uren versnellen en kunt u last krijgen van hartkloppingen.
Het is belangrijk dat u zo ontspannen mogelijk ligt en uw buikspieren niet aanspant. Misschien vindt u een kussen onder uw knieën prettig. Als u een goede houding hebt gevonden, pakt de verloskundige of arts het kind vast. Eén hand pakt net boven uw schaambeen de billen van het kind en probeert deze omhoog te drukken. De andere hand pakt aan de bovenkant van uw buik het hoofd van het kind en probeert dit naar beneden te duwen.
Op deze wijze duikelt het kind tot het met zijn hoofd beneden ligt. Hoe lang het draaien duurt verschilt, van minder dan 30 seconden tot soms meer dan 5 minuten. Na afloop wordt opnieuw de hartslag van uw kind gecontroleerd door middel van een CTG.
Hoe vaak lukt het om een kind te draaien?
Of het zal lukken om een kind te draaien, valt niet te voorspellen. Over het algemeen geldt: hoe vroeger in de zwangerschap en hoe meer vruchtwater, des te gemakkelijker het is om het kind te draaien.
Dat heeft ook een keerzijde: als het kind gemakkelijk te draaien is, is de kans ook groot dat het zelf weer terug draait. In een aantal situaties is het draaien moeilijker:
- In een verder gevorderde zwangerschap is de hoeveelheid vruchtwater kleiner en de baby groter, wat het draaien moeilijker maakt.
- Als de moederkoek op de voorwand van de baarmoeder ligt, is het moeilijker om het kind te kunnen vasthouden bij het draaien.
- Hoe kleiner en zwaarder u zelf bent, hoe moeilijker het draaien wordt.
- Bij een eerste zwangerschap is de baarmoeder nog stevig en heeft het draaien minder kans op succes dan bij een tweede of derde zwangerschap.
Gemiddeld is de kans op succes ongeveer 40%. Bij een tweelingzwangerschap is het niet mogelijk om een of beide kinderen te draaien.
Mogelijke gevolgen en complicaties van het draaien
Voor de moeder zijn er geen gevaren. U krijgt misschien een middel om de baarmoeder te ontspannen. Dat middel kan bijwerkingen geven, maar die gaan altijd vanzelf over.
De buikwand kan door het duwen een paar dagen gevoelig en pijnlijk zijn. Dat is vervelend, maar kan geen kwaad. Na het draaien is de hartslag van de baby soms wat trager maar die wordt bijna altijd vanzelf weer normaal. Een heel enkele keer (bij veel minder dan 1%) blijven de harttonen afwijkend en is direct een keizersnede noodzakelijk.
Na het draaien
Als het is gelukt om uw kind te draaien, kunt u in principe gewoon thuis bevallen (tenzij u een andere reden hebt voor een ziekenhuisbevalling). Het kind kan uit zichzelf weer terug draaien naar een stuitligging.
Uw arts of verloskundige kan dan een nieuwe draaiing overwegen, wat dan meestal na een week gebeurt. Blijft het kind in stuitligging liggen dan moet u in het ziekenhuis onder controle blijven voor de zwangerschap en de bevalling.
Vrouwen met de bloedgroep rhesus negatief krijgen na afloop van een draaipoging een injectie met antiD, of het nu gelukt is het kind te draaien of niet.
Lees meer in de folder Rhesusbloedgroep tijdens de zwangerschap1 van het RIVM. U kunt deze vinden op de website van het RIVM: www.rivm.nl/documenten/rhesus-bloedgroep-tijdens-zwangerschap2.
Of uw kind nu wel of niet succesvol gedraaid is, een stuitligging bij 36 weken is een reden om na de geboorte extra goed te controleren op heupdysplasie. Er wordt enige tijd na de geboorte door het consultatiebureau gekeken of uw kind meer kans heeft op heupdysplasie.
De vaginale bevalling bij een stuitligging
Hoe verloopt een gewone bevalling in stuitligging?
Een stuitbevalling lijkt in veel opzichten op een bevalling van een kind in hoofdligging. Er zijn ook 3 fasen: de ontsluiting, het persen en de periode na de geboorte. Lees meer hierover in de de folder Zwanger3 van de RIVM. Deze is te vinden op de website van het RIVM: www.rivm.nl/documenten/folder-zwanger4.
De ontsluitingsfase
De ontsluitingsfase verloopt vaak iets anders bij een stuitbevalling. De billen, benen of voeten liggen naar beneden en drukken op de baarmoedermond. Deze zijn kleiner dan het hoofd en kunnen daardoor sneller door de baarmoedermond zakken. U kunt daardoor persdrang krijgen voordat er volledige ontsluiting is. De arts of verloskundige zal u dan vragen om nog niet te gaan persen. Bij een stuitbevalling wordt uit voorzorg altijd een infuus ingebracht.
Het persen
Het persen zelf gaat hetzelfde als bij een kind in hoofdligging. Aan het einde, als het lichaam van de baby geboren is tot ongeveer halverwege, vraagt de gynaecoloog u te zuchten en te stoppen met persen.
In de volgende wee kan dan het hoofd in een keer geboren worden. Bij de geboorte van het hoofd drukt een assistent vaak boven het schaambeen om ervoor te zorgen dat het hoofd goed door het bekken gaat.
Er zijn 2 houdingen mogelijk bij een stuitbevalling:
- U ligt op uw rug op het verlosbed. Hierbij maken we bijna altijd een dwarsbed: het voeteneinde van het verlosbed wordt weggehaald en u plaatst uw benen in beensteunen (net als bij inwendig onderzoek op een gynaecologische stoel). De gynaecoloog kan dan tussen uw benen staan om te helpen bij de geboorte. Het persen gaat hetzelfde als bij een kind in hoofdligging. Aan het einde van de bevalling, als het lijfje halverwege geboren is, vraagt de gynaecoloog om te zuchten en te stoppen met persen. In de volgende wee kan het hoofdje in een keer geboren worden. Bij de geboorte van het hoofd drukt een assistent vaak boven het schaambeen om ervoor te zorgen dat het hoofd goed door het bekken gaat. Er is meestal een knip nodig.
- U zit op uw knieën/elleboog, "on all fours" op het verlosbed en als u perst zal het kindje langzaam verticaal geboren worden. De spieren van de bekkenbodem laten het kindje zo draaien dat het vlot geboren kan worden. Een knip is dan meestal niet nodig.
Welke houding gekozen wordt, wordt op het moment zelf bepaald, als zichtbaar is welke het beste voor u werkt.
Controle van de hartslag kan gewoon plaatsvinden uitwendig via de buik, of inwendig via een elektrodedraadje op de bil van uw kind.
Mogelijke complicaties bij de moeder
De kans op complicaties voor de moeder is bij een bevalling in stuitligging niet groter dan bij een bevalling in hoofdligging. Wel is er meer kans dat de gynaecoloog tijdens de bevalling besluit tot een keizersnede.
Mogelijke complicaties bij het kind
Direct na de bevalling
Bij een vaginale bevalling moeten ongeveer 23 van de 1000 kinderen (2,3%) door problemen direct na de geboorte worden opgenomen op de kinderafdeling van het ziekenhuis. De meeste kinderen hebben hierdoor later geen problemen. Bij een keizersnede zijn dat 3 van de 1000 kinderen (0,3%).
Bij een vaginale bevalling overlijdt ongeveer 2 van de 1000 kinderen (0,2%) rondom de geboorte, bij een keizersnede overlijdt minder dan 0,5 van de 1000 kinderen (0,05%) rondom de bevalling.
Na de bevalling
Op de lange termijn is er geen verschil tussen kinderen in stuitligging die via een keizersnede zijn geboren en die vaginaal zijn geboren. De ontwikkeling verloopt hetzelfde en er is geen grotere kans op sterfte. Uit onderzoek onder tweejarige kinderen blijkt dat de gezondheid van kinderen die in een couveuse hebben gelegen niet verschilde van kinderen die niet in een couveuse hebben gelegen.
De keizersnede bij een stuitligging
Mogelijke complicaties bij de moeder
De kans op ernstige complicaties door een keizersnede is voor gezonde zwangeren heel erg klein, maar toch altijd groter dan na een gewone bevalling (zie onze folder ‘ Keizersnede’5). Het gaat hier om niet-levensbedreigende complicaties. Sommige komen ook na een gewone bevalling voor zoals bloedarmoede of trombose.
Andere zijn een gevolg van de keizersnede, zoals een nabloeding in de buik, een bloeduitstorting of wondinfectie, een beschadiging van de blaas of darmen die niet goed op gang komen. Een blaasontsteking komt na een keizersnede vaker voor dan na een gewone bevalling.
Mogelijke complicaties bij het kind
Een enkele keer is het moeilijk om een kind in stuitligging via een keizersnede uit de baarmoeder te halen, en kan een (zenuw)beschadiging optreden.
Soms moet de keizersnede erg vroeg in de zwangerschap worden gepland om een spontane bevalling te voorkomen. Dan kan het kind longproblemen krijgen, waarvoor opname op de couveuseafdeling noodzakelijk is. Daarom doet men bij een stuitligging in principe geen keizersnede voordat de zwangerschap 38 weken oud is.
Na de keizersnede
Een keizersnede veroorzaakt een litteken in de baarmoeder. Dit is een nadeel bij een volgende bevalling. U krijgt na een keizersnede het advies om bij een volgende zwangerschap in het ziekenhuis te bevallen, omdat het litteken een verhoogde kans op complicaties tijdens een volgende bevalling met zich meebrengt.
Het litteken kan bijvoorbeeld openscheuren, de moederkoek kan voor de opening liggen, of de moederkoek kan heel vast met de baarmoeder vergroeid zijn wat veel meer bloedverlies na de bevalling geeft. Een zeldzaam gevolg is dat de baarmoeder na de keizersnede verwijderd moet worden.
Deze complicaties komen zelden voor, maar wel vaker na een keizersnede dan na een gewone bevalling.
Het maken van een keuze
Wanneer is een bevalling via de vagina mogelijk?
Aan het einde van de zwangerschap zal de gynaecoloog met u en uw partner bespreken of een gewone bevalling veilig is, of dat het beter is een keizersnede te doen.
Voor een veilige vaginale bevalling gelden enkele voorwaarden:
- Er waren geen ernstige problemen bij een vorige bevalling, zoals een technisch lastig uit te voeren vacuüm- of tangverlossing (een gemakkelijk uit te voeren vacuüm of tangverlossing de vorige keer is geen bezwaar).
- Het geschatte gewicht van het kind is niet te hoog en niet te laag.
- Het hoofd van het kind ligt voorover en niet achterover gebogen.
- Er is enige indaling van de stuit in het bekken.
- De ontsluiting en de uitdrijving vorderen goed tijdens de bevalling.
Hebt u eigenlijk wel een keuze?
Uw gynaecoloog geeft advies bij een stuitligging. Veel vrouwen kunnen zelf kiezen tussen een keizersnede of een vaginale bevalling. Een voorwaarde is wel dat de gynaecoloog die de vaginale bevalling zal begeleiden, dit ook verantwoord vindt. In dat geval is er weinig reden om toch voor een keizersnede te kiezen.
In een aantal situaties hebt u geen keuze:
- Het is te laat om een keizersnede te doen: het kind staat op het punt geboren te worden.
- Het is te vroeg om een keizersnede te doen: als de bevalling nog niet op gang is gekomen zal de gynaecoloog pas een keizersnede doen na 38 voldragen zwangerschapsweken. Voor deze tijd is het risico op ademhalingsproblemen bij uw baby te hoog.
- De gynaecoloog vindt het niet verantwoord om u vaginaal te laten bevallen, bijvoorbeeld omdat het kind te groot is of niet gunstig ligt, omdat u de vorige keer een technisch lastig verlopen bevalling hebt gehad, omdat de ontsluiting of de uitdrijving niet goed vordert of omdat de harttonen van het kind verslechteren.
Verhoogde kans keizersnede bij bevalling voor 37 weken
Het verschil tussen een vaginale baring en een keizersnede is alleen onderzocht voor de zogeheten ‘à terme-stuiten’. Dat zijn kinderen in stuitligging die na een normale zwangerschapsduur worden geboren (tussen de 37 en 42 weken).
Over de preterme stuiten (kinderen in stuitligging die te vroeg worden geboren) zijn er nog geen goede gegevens. Daarom heeft u bij een bevalling vóór 37 weken een sterk verhoogde kans op een keizersnede.
Het maken van een keuze
Als u als aanstaande ouders kunt kiezen tussen een gewone bevalling of een keizersnede, is het belangrijk dat u alle argumenten zo goed mogelijk op een rij zet.
Veel ouders denken dat de keizersnede de veiligste manier is, maar een keizersnede heeft ook nadelen. We zetten de voor- en nadelen van beide vormen op een rij:
Voor- en nadelen van een gewone bevalling en een keizersnede
|
Voordelen |
Nadelen |
|
Gewone bevalling |
|
|
Natuurlijk, spontaan |
|
|
Geen nadelen van operatie |
|
|
Iets hogere kans op problemen bij het kind kort na de geboorte |
|
|
Kortere ziekenhuisopname |
|
|
Sneller herstel |
|
|
Volgende bevalling eventueel thuis mogelijk |
|
|
Keizersnede |
|
|
Iets minder kans op problemen bij het kind kort na de geboorte |
|
|
Langere ziekenhuisopname |
|
|
Langzamer herstel |
|
|
Hogere kans op complicaties voor de moeder |
|
|
Geen thuisbevalling meer mogelijk |
|
|
Iets hogere kans op complicaties tijdens een volgende bevalling |
|
Keuzekaart stuitbevalling
Bekijk ook de keuzekaart Stuitbevalling6 hieronder of op www.degynaecoloog.nl/samen-beslissen/keuzekaarten/stuitbevalling/7.
Deze kan u en uw arts helpen om de keuze tussen een stuitbevalling en een keizersnede te bespreken.

Tot slot
Een kind in stuitligging geeft meestal aanleiding tot veel vragen. U kunt uw ideeën, eventuele twijfels en zorgen natuurlijk met uw gynaecoloog bespreken. Deze tekst helpt u om dit gesprek voor te bereiden.
Betekenis moeilijke woorden
- Myoom: Ookwel vleesboom genoemd. Een goedaardige knobbel in de spierwand van de baarmoeder.
- Vleesboom: Ookwel myoom genoemd. Een goedaardige knobbel in de spierwand van de baarmoeder.
- Trombose: Vorming van stolsel in een bloedvat.
Linkjes
- https://www.rivm.nl/documenten/rhesus-bloedgroep-tijdens-zwangerschap
- http://www.rivm.nl/documenten/rhesus-bloedgroep-tijdens-zwangerschap
- https://www.rivm.nl/documenten/folder-zwanger
- http://www.rivm.nl/documenten/folder-zwanger
- https://www.viecuri.nl/patienteninformatie/geboortecentrum/keizersnede-informatie-en-leefregels/
- https://www.degynaecoloog.nl/wp-content/uploads/2023/05/Keuzekaart_Stuitligging_2022-1.pdf
- https://www.degynaecoloog.nl/samen-beslissen/keuzekaarten/stuitbevalling/
- https://www.viecuri.nl/disclaimer-patienteninformatie
Vragen
Heeft u na het lezen van deze informatie nog vragen? Stel uw vragen tijdens het eerstvolgende bezoek of bel naar:
Contact
Opmerkingen
- Ziet u een typfout, een taalkundige fout, of heeft u moeite met de leesbaarheid?
-
Stuur een e-mail naar communicatie@viecuri.nl en we zoeken een passende oplossing.
Disclaimer
Deze informatie is algemeen en geen behandeladvies. De informatie is ook geen vervanging van de afspraken die tussen patiënt en zorgverlener zijn gemaakt. VieCuri kan niet aansprakelijk worden gesteld voor schade als gevolg van mogelijke onjuistheden. Bekijk hier de uitgebreide disclaimer.8
