Inleiding
In het kort
OFO is de afkorting van oriënterend fertiliteitsonderzoek. OFO is een basisonderzoek dat uit verschillende onderzoeken bestaat met als doel het opsporen van stoornissen die het ontstaan van een zwangerschap in de weg kunnen staan.
Het OFO kan plaatsvinden wanneer geen zwangerschap is ontstaan binnen één jaar onbeschermd seksueel contact. Bij het OFO worden stap voor stap een aantal mogelijke oorzaken van het uitblijven van een zwangerschap onderzocht, zoals de eigenschappen van het sperma, de aanwezigheid van een eisprong en de doorgankelijkheid van de eileiders. Bij ongeveer 3 op de 10 paren ligt de oorzaak van het uitblijven van een zwangerschap bij de vrouw, bij 3 op de 10 bij de man, en bij weer 3 op de 10 bij beiden. Bij 1 op de 10 paren wordt uiteindelijk geen oorzaak gevonden. De leeftijd van de vrouw is een zeer belangrijke factor bij het wel of niet zwanger raken.
Hoe groot is de kans op een spontane zwangerschap?
Als u regelmatig onbeschermd seksueel contact hebt, is de kans dat u binnen 1 jaar zwanger wordt, ongeveer 80 procent. Deze kans wordt kleiner met het stijgen van de leeftijd (zie ook IUI).
In elke menstruatiecyclus is de kans op zwangerschap ongeveer 10 tot 15 procent. De kans is het grootst bij seksueel contact rondom de vruchtbare periode, ongeveer 14 dagen voor de te verwachten menstruatie (zie verder vaststellen van de eisprong).
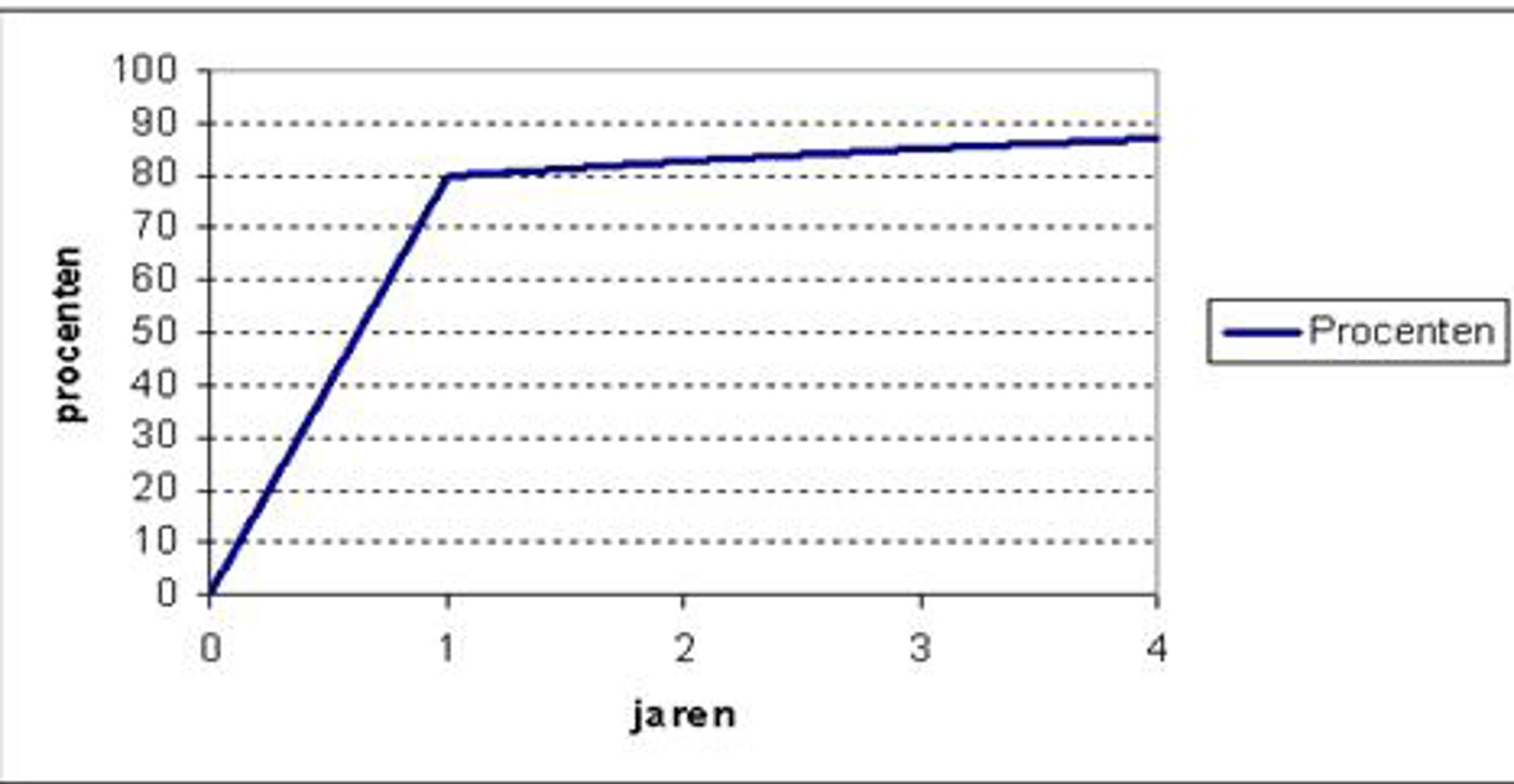
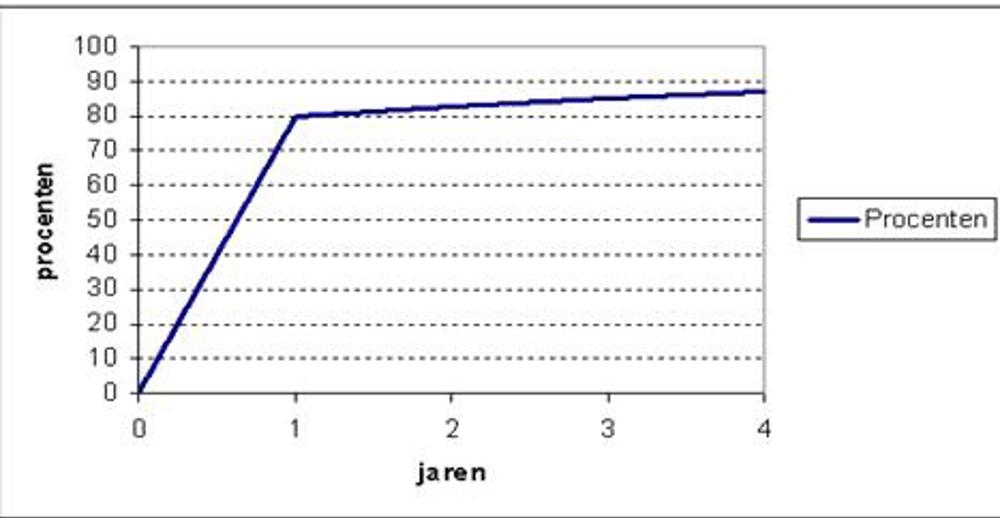
Als u langere tijd onbeschermd seksueel contact hebt maar niet zwanger bent geworden, wordt de kans op een zwangerschap kleiner. Toch blijft de kans dat u zwanger wordt meestal nog wel bestaan, afhankelijk van de oorzaak (zie figuur 1).
1 op de 6 paren die een kind willen, heeft problemen met de vruchtbaarheid. Van deze paren blijft in Nederland ongeveer 5 procent uiteindelijk ongewild kinderloos.
Wat houdt het OFO in ?
Het OFO bestaat uit een aantal onderzoeken:
- anamnese (ziektegeschiedenis) van de vrouw en de man
- lichamelijk onderzoek
- aanvullend onderzoek:
- echoscopie
- het vaststellen van de eisprong
- onderzoek van het bloed
- onderzoek van het sperma
Afhankelijk van de resultaten vinden vervolgens plaats:
- onderzoek naar de doorgankelijkheid van de eileiders:
- HSG (hysterosalpingografie) of
- diagnostische laparoscopie, eventueel in combinatie met hysteroscopie.
Anamnese (ziektegeschiedenis)
De gynaecoloog zal u en uw partner vragen stellen over uw algemene gezondheid, eventueel medicijngebruik en bijzondere aandoeningen of ziekten in uw families, waaronder eventuele vruchtbaarheidproblemen.
Ook is van belang hoe uw cyclus verloopt en of u ooit gynaecologische problemen, seksueel overdraagbare aandoeningen of buikoperaties hebt gehad. Zijn er eerdere zwangerschappen en bevallingen geweest en hoe zijn die verlopen? Ook is van belang hoe lang u probeert zwanger te raken. Als er problemen bij het vrijen bestaan, kunt u dit met de gynaecoloog bespreken. Uw partner krijgt vragen over eventuele liesoperaties, het indalen van de zaadballen (testikels) en of er ooit een bijbalontsteking of seksueel overdraagbare aandoening is geweest.
Lichamelijk onderzoek
Het algemeen lichamelijk onderzoek bij de vrouw bestaat uit het onderzoek naar de lengte, het gewicht en het beharingspatroon. Hierna volgt het gynaecologisch onderzoek.
Met het speculum kijkt de gynaecoloog naar de baarmoedermond en neemt soms een kweek en uitstrijkje af. Vervolgens vindt inwendig onderzoek plaats om de grootte en eventuele afwijkingen van de baarmoeder en eierstokken te beoordelen (zie informatie ‘Vruchtbaarheid en ongewenste kinderloosheid’ op degynaecoloog.nl ). De man wordt meestal alleen onderzocht als bij het onderzoek van het sperma afwijkingen zijn gevonden.
|
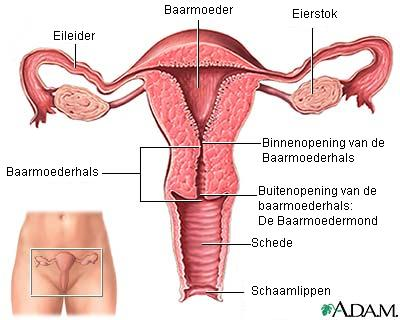
Figuur 2 a schematisch overzicht baarmoeder / eileiders |
|
|
Figuur 2b dwarsdoorsnede vrouwelijke geslachtsorganen |
Aanvullend onderzoek: onderzoek van het sperma
De gynaecoloog zal uw partner vragen zijn zaad in te leveren voor onderzoek in het laboratorium. Het produceren van het sperma kan thuis plaatsvinden door masturbatie, waarbij het in een potje wordt opgevangen.
Het sperma moet op kamertemperatuur blijven en binnen één uur worden afgegeven. Het sperma wordt beoordeeld op de hoeveelheid, het aantal bewegende zaadcellen en de vorm van de zaadcellen. Bij afwijkingen moet dit onderzoek herhaald worden. Ook kan er verder bloedonderzoek en/of lichamelijk onderzoek nodig zijn.
Aanvullend onderzoek: het vaststellen van de eisprong (eisprongdetectie)
Om vast te stellen of er een eisprong plaatsvindt zijn er verschillende onderzoeken mogelijk: de temperatuurcurve, onderzoek van het bloed en echoscopisch onderzoek.
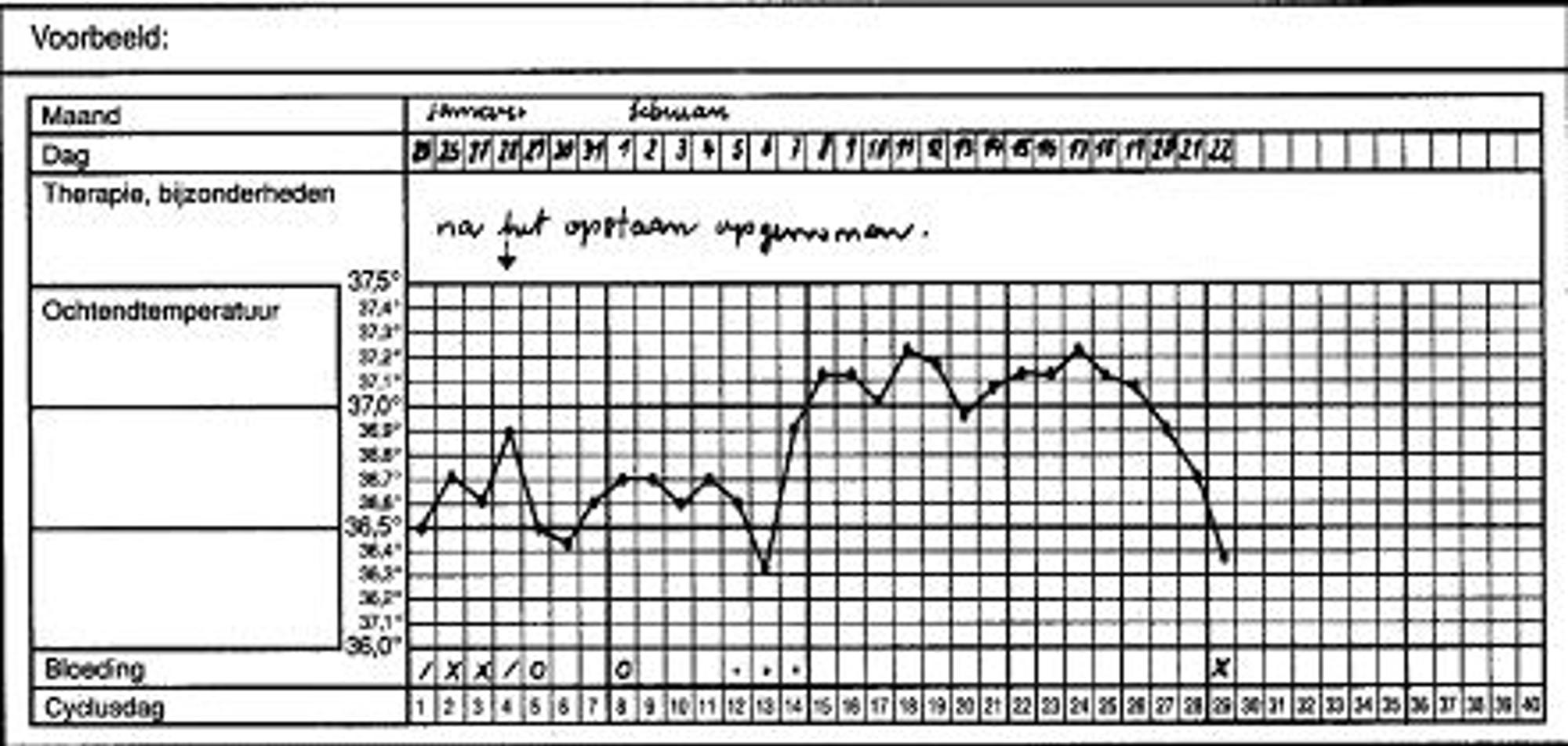
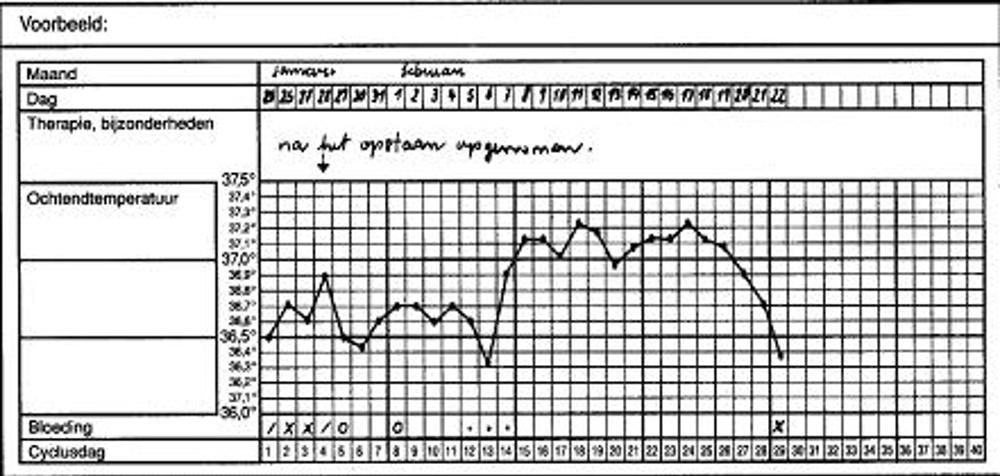
- De temperatuurcurve (BTC)
Gedurende een periode waarin twee tot drie menstruaties plaatsvinden kunt u een basale temperatuurcurve (BTC) bijhouden. Hierbij meet u zodra u wakker bent, via de anus uw temperatuur. Dit begint op de eerste dag van uw menstruatie (cyclusdag 1). De eisprong vindt meestal 14 dagen voor de menstruatie plaats (zie figuur 4). Het eerste gedeelte van de cyclus kan variëren in lengte. Of er een eisprong heeft plaatsgevonden is dus alleen achteraf vast te stellen. Een normale cyclus duurt minimaal 21 en maximaal 42 dagen, met een gemiddelde van 28 dagen. Na de eisprong is de lichaamstemperatuur gemiddeld 0,3 tot 0,5 graad Celsius hoger en de grafiek heeft dus twee verschillende niveaus (zie figuur 4).
- Onderzoek van het bloed: progesteron
De waarde van het hormoon progesteron in het bloed (zie verder), bepaald in de tweede helft van de cyclus, geeft aan of er een eisprong heeft plaatsgevonden (zie ook De normale menstruatiecyclus).
- Echoscopisch onderzoek
Bij inwendig echoscopisch onderzoek kan de groei van een rijpend eiblaasje beoordeeld worden.
Aanvullend onderzoek: echoscopisch onderzoek
Inwendig echoscopisch onderzoek vindt binnen het OFO meestal plaats om de grootte en eventuele afwijkingen van de baarmoeder en eierstokken te beoordelen. Dit onderzoek verloopt prettiger als de blaas leeg is.
Aanvullend onderzoek: bloedonderzoek
Op de derde dag van de cyclus kan eventueel de reserve van de eierstokken worden bepaald door onderzoek van het follikelstimulerend hormoon (FSH) en het hormoon oestrogeen. Eventueel kunnen ook andere hormonen worden onderzocht, zoals het thyroïdstimulerend hormoon (TSH), het prolactine (melkklierstimulerend hormoon), het LH (luteïniserend hormoon) en het testosteron.
Of er een eisprong is geweest, is te zien aan de waarde van het progesteron, een hormoon dat het baarmoederslijmvlies helpt opbouwen. De gynaecoloog laat deze waarde een week voor de te verwachten menstruatie bepalen. Verder wordt er meestal onderzocht of er afweerstoffen tegen Chlamydia in het bloed aanwezig zijn. Chlamydia is een seksueel overdraagbare aandoening (zie Seksueel overdraagbare aandoeningen en eileiderontsteking). Als deze antistoffen aanwezig zijn, hebt u vroeger zeer waarschijnlijk een Chlamydia-infectie gehad. Deze infectie kan de eileiders hebben beschadigd en/of verklevingen in de buik hebben veroorzaakt. Met een baarmoederfoto of een diagnostische laparoscopie kan de gynaecoloog dit beoordelen.
Onderzoek naar de doorgankelijkheid van de eileiders
De doorgankelijkheid van de eileiders is te onderzoeken door middel van een baarmoederfoto of een kijkoperatie.
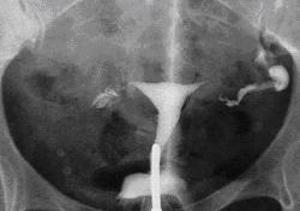
Onderzoek naar de doorgankelijkheid van de eileiders: baarmoederfoto
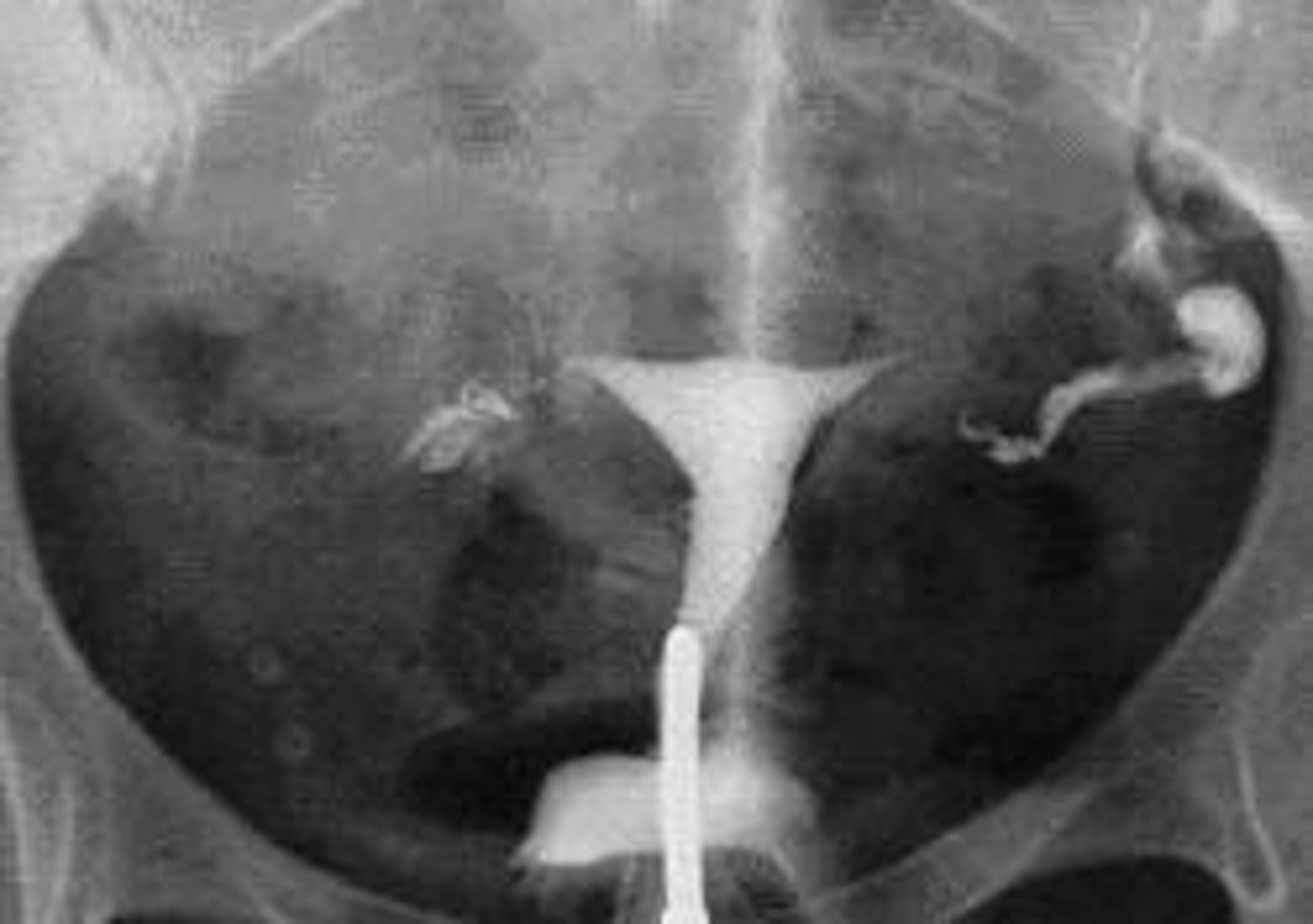
Bij een HSG (hysterosalpingografie) of baarmoederfoto krijgt u via het speculum een slangetje in de baarmoedermond waardoor contrastvloeistof in de baarmoederholte en eileiders wordt ingespoten. Zo worden de grootte en de vorm van de baarmoeder zichtbaar, een eventuele blokkade van de eileiders, het slijmvliespatroon in de eileiders. Het is een poliklinisch onderzoek, dat op de afdeling radiologie plaatsvindt. Een HSG kan pijnlijk zijn. Het onderzoek duurt ongeveer een kwartier.
Soms wordt in een later stadium, als u alweer aangekleed bent, nog een foto gemaakt om de verspreiding van de contrastvloeistof in de buikholte te beoordelen.
Onderzoek naar de doorgankelijkheid van de eileiders: kijkoperatie
De doorgankelijkheid van de eileiders kan ook getest worden door middel van een diagnostische laparoscopie (kijkoperatie). Deze ingreep vindt in de operatiekamer plaats onder algehele narcose, meestal in dagbehandeling. Hierbij spuit de gynaecoloog een blauwe kleurstof via de baarmoedermond in de baarmoederholte en eileiders. Een laparoscopie levert ongeveer dezelfde informatie op als een baarmoederfoto, maar bij een laparoscopie worden ook de buitenkant van de baarmoeder en de omgeving van de eileiders en eierstokken zichtbaar, waaronder eventuele verklevingen en/of endometriose (baarmoederslijmvlies dat zich buiten de baarmoeder bevindt). Als er antistoffen tegen Chlamydia zijn, als u een operatie in de buik heeft gehad, of als u buikpijn hebt, is een laparoscopie een onderzoek dat meer informatie kan opleveren.
Bij de laparoscopie wordt soms ook een hysteroscopie gedaan om de holte van de baarmoeder te beoordelen (zie folder ‘Hysteroscopie’ ).
Beleid na het afronden van het onderzoek
Na het afronden van het oriënterend fertiliteitonderzoek zal er een kansberekening worden gedaan. Dit wordt ook wel de Hunault kansberekening genoemd. Hierbij wordt gekeken naar de leeftijd van de vrouw, duur van de kinderwens, of u wel of niet eerder zwanger bent geweest en naar de beweeglijkheid van de zaadcellen.
Hiermee kan er een voorspelling worden gedaan of er nog een goede kans is op een spontane zwangerschap of dat er wat ondersteuning nodig is in de vorm van hormonale medicatie en intra-uteriene inseminatie (hierbij wordt het zaad in de baarmoeder gebracht, zie folder ‘Ovulatie inductie/Intra Uteriene Insemiatie’ ). Indien de spontane kans volgens de berekening boven de 30% valt, wordt er waarschijnlijk voor gekozen om af te wachten en het natuurlijk beloop zijn kans te geven. Indien de spontane kans onder de 30% valt zal met u het verder beleid worden besproken.
Indien u een cyclusstoornis heeft (cyclus >35 dagen of geen cyclus) zult u een ander traject doorlopen en zullen we eerst proberen dit te verhelpen door middel van hormoonmedicatie.
Emotionele aspecten
Het lijkt zo vanzelfsprekend om zwanger te raken, en als dat moeilijk of niet lukt, kan dat veel emoties teweegbrengen. Veel vrouwen en hun partners krijgen te kampen met ontkenning, schuld, boosheid en depressie. In deze periode kan ook uw relatie veranderen.
Deel uw gevoelens met uw partner, de gynaecoloog, familie of vrienden. Ook kan het helpen contact te zoeken met lotgenoten, zoals bijvoorbeeld via Freya, de patiëntenvereniging voor vruchtbaarheidsproblemen, of een FIOM-bureau.
Psychosociale zorg bij vruchtbaarheidsproblemen
Meer over psychosociale zorg bij vruchtbaarheidsproblemen leest u in de brochure ‘Welke psychosociale zorg kan je verwachten in de fertiliteitskliniek?’ . Deze is samengesteld door Freya en ESHRE (European Society for Human Reproduction and Embryology).
Tot slot
Met deze tekst krijgt u een leidraad wat u kunt verwachten tijdens het oriënterend fertiliteitsonderzoek. Het fertiliteitsonderzoek kan langer duren dan u en uw partner verwachten: elke stap kost nu eenmaal tijd.
Nuttige adressen
- Freya
Vereniging voor mensen met vruchtbaarheidsproblemen
Tel.(024) 3010 350
www.freya.nl
secretariaat@freya.nl - Stichting Ambulante FIOM
Voor informatie en lotgenotencontact
Tel. 073 - 612 88 21
www.fiom.nl
Verspreid over heel Nederland zijn er 9 vestigingen voor vragen over zwangerschap, ongewenste kinderloosheid, adoptie, geweld in relaties en seksueel geweld.
Vragen
Heeft u na het lezen van deze informatie nog vragen? Stel uw vragen tijdens het
eerstvolgende bezoek of bel naar:
Contact
Opmerkingen
Ziet u een typfout, een taalkundige fout, of heeft u moeite met de leesbaarheid? Mail dit dan naar communicatie@viecuri.nl zodat we onze website begrijpelijker en toegankelijker kunnen maken.
Disclaimer
Deze informatie is algemeen en geen behandeladvies. De informatie is ook geen vervanging van de afspraken die tussen patiënt en zorgverlener zijn gemaakt. VieCuri kan niet aansprakelijk worden gesteld voor schade als gevolg van mogelijke onjuistheden;
Deze informatie is met de grootst mogelijke zorgvuldigheid samengesteld. VieCuri streeft ernaar om deze informatie altijd zo actueel en volledig mogelijk aan te bieden. Toch kan het gebeuren dat de informatie niet compleet of verouderd is. Ook kan in uw situatie de aandoening of behandeling anders zijn dan op deze pagina staat. Daarom kunt u aan deze informatie geen rechten ontlenen.
VieCuri kan niet aansprakelijk worden gesteld voor schade als gevolg van mogelijke onjuistheden in teksten, afbeeldingen en video’s. Ook niet als deze informatie niet goed is begrepen.
Deze informatie kan verwijzen naar websites van andere organisaties. VieCuri heeft geen invloed op websites van andere organisaties. Ook is VieCuri niet verantwoordelijk en aansprakelijk voor de beschikbaarheid of de inhoud daarvan.