Inleiding
Hier kunt u alles lezen over klachten van een verzakking van de bekkenbodem en de chirurgische behandeling ervan. Deze informatie is met name bedoeld voor vrouwen met een bekkenbodemverzakking omdat zij hier veel vaker last van hebben. Voor mannen ziet de situatie er uiteraard iets anders uit. Het is goed dat u zich bij het lezen van deze informatie realiseert dat ‘bekkenbodemverzakking’ een verzamelnaam is voor verschillende soorten verzakkingen bij verschillende patiënten. Uw persoonlijke situatie kan anders zijn dan hier wordt beschreven.
Wat is de bekkenbodem?
Het bekken zit onderin de buik. De bekkenbodem is de onderkant van het bekken en bestaat uit sterke spieren en ophangbanden van bindweefsel. De bekkenbodem zorgt ervoor dat de organen onderin de buik er niet uitvallen (de urineblaas, de baarmoeder en de endeldarm). De spieren van de bekkenbodem spelen een belangrijke rol bij het ophouden van plas en ontlasting. De bekkenbodem heeft drie openingen, namelijk de plasbuis, de schede (vagina) en de endeldarm.
Als de spieren en het bindweefsel van de bekkenbodem niet goed werken, kunnen er verschillende problemen ontstaan. De urineblaas, baarmoeder en endeldarm kunnen naar beneden zakken als de bekkenbodem ze niet goed ondersteunt. Dit noemt men een verzakking. Andere bekkenbodemklachten zijn problemen met het plassen en met de ontlasting.
Wat is een bekkenbodemverzakking?
Bij een verzakking zakken de organen in het bekken omlaag. Dit kan leiden tot een zwaar gevoel in de schede (vagina), of het gevoel alsof er een ‘bol’ ter grootte van een ei of een sinaasappel in de schede of tussen de benen zit. Dit kan gepaard gaan met een zeurderig of vermoeid gevoel in de onderrug, met name bij zitten en fietsen.
Door een blaasverzakking kan het moeilijk zijn om de urine op te houden, of juist om goed uit te plassen.
Door een verzakking van de dunne darm of endeldarm kan het moeilijk zijn om de ontlasting naar buiten te krijgen, ook al voelt u aandrang. Het gebruik van laxeermiddel helpt dan vaak niet genoeg, omdat niet de dikke, harde ontlasting het probleem is, maar de verzakte darm. Soms helpt het om met een vinger druk te geven tegen de achterwand van de vagina of tegen het stukje huid tussen anus en vagina (het ‘perineum’). Zelden komt het laatste deel van de endeldarm geheel naar buiten.
Enkele veel voorkomende soorten bekkenbodemverzakking
de vaginavoorwand verzakking of urineblaasverzakking (cystocele)
Bij de vaginavoorwand verzakking is er sprake van een zwakte van de voorwand van de vagina, zodat de achterkant van de urineblaas kan uitstulpen. Dit kan aanvoelen als een ‘ei’ of een bol in de schede. Schematisch ziet het er zo uit:
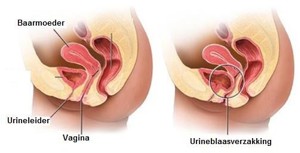
de vaginatop verzakking (topprolaps)
Bij de vaginatop verzakking komt de top van de vagina met baarmoedermond en eventueel baarmoeder in de schede. Schematisch ziet dat er zo uit:
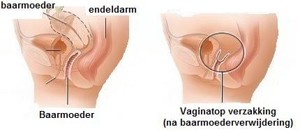
de vagina achterwand verzakking (anterieure rectocele)
Bij de vagina achterwand verzakking komt de achterwand van de vagina (en dus de voorwand van de endeldarm) te ver naar voren toe stulpen. Dit kan leiden tot een ‘bal’-gevoel in de schede, of tot moeite met het goed leeg kunnen poepen.
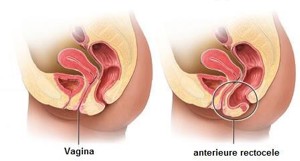
de endeldarmverzakking (rectumprolaps of procidentia recti)
Bij de volledige endeldarmverzakking (rectumprolaps) en de onvolledige endeldarmverzakking (recto-rectale intussusceptie) is er sprake van een verzakking van de gehele endeldarmwand, die door de anus naar buiten stulpt (of dreigt te stulpen). Klachten kunnen bestaan uit een grote, lastige uitstulping bij de anus, of moeizame ontlasting.
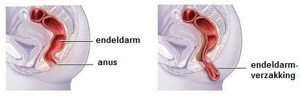
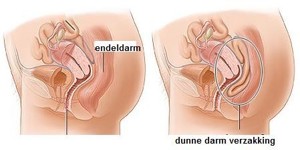
de dunnedarmverzakking (enterocele)
Bij de dunnedarmverzakking is er sprake van een verzakking van dunne darm naar de ruimte tussen de vagina en de endeldarm. Vaak is er al eerder een verwijdering geweest van de baarmoeder, zodat de dunne darm meer ruimte heeft gekregen om naar beneden te verzakken. Bij forse dunne darm verzakkingen, kan de dunne darm een ‘bal’-gevoel geven in de schede, of problemen veroorzaken met de ontlasting.
Bij wie kunt u terecht?
Bij bekkenbodemklachten kunt u last hebben van verschillende organen: de urinewegen, de schede en de darmen. Verschillende hulpverleners houden zich bezig met de behandeling van patiënten met een bekkenbodemverzakking. Gezien de complexe anatomie en het vaak gecombineerd samen voorkomen van problemen op meerdere gebieden, is het vaak verstandig om patiënten met een bekkenbodemverzakking te bespreken in een team met specialisten op meerdere gebieden. In ons multidisciplinair bekkenbodemteam zitten:
Aanvullend onderzoek
Vaak is een gesprek en een lichamelijk onderzoek samen nog niet voldoende om precies te bepalen wat uw verzakking inhoudt en hoe die het beste behandeld zou kunnen worden. In dat geval is verder onderzoek noodzakelijk. Onderzoeken die dan aangevraagd zouden kunnen worden zijn:
Urineonderzoek
In de urine is te zien of u een blaasontsteking heeft die mogelijk een deel van uw klachten zou kunnen verklaren.
Cystoscopie
Met behulp van een kleine camera in de plasbuis en de urineblaas, kan de binnenkant van plasbuis en urinebuis goed in beeld worden gekregen.
Urodynamisch onderzoek
Er wordt een dun slangetje (katheter) door de plasbuis in de (urine)blaas geplaatst en via dit slangetje wordt de blaas gevuld met vocht. Met hulp van een drukmeting kan tijdens hoesten, persen en plassen informatie worden verzameld over de functie van de urineblaas.
Defaecografie
Via de anus wordt röntgencontrastmiddel in de endeldarm gespoten. Ook wordt er contrastmiddel in de schede aangebracht en u krijgt contrastmiddel te drinken. Tijdens het onderzoek wordt u verzocht op een aangepast toilet te gaan zitten en worden er röntgenfoto’s of röntgenvideo’s gemaakt terwijl u de ontlasting ophoudt of juist probeert leeg te poepen. Veel mensen vinden het moeilijk en belastend om naar het toilet te gaan terwijl er foto’s worden gemaakt of medewerkers aanwezig zijn. Dit is heel begrijpelijk. Dergelijke foto’s kunnen echter een schat aan informatie opleveren voor uw behandelend specialist en zo helpen de beste behandeling te selecteren.
Endo-anale echografie
Via de anus wordt een speciale echo-probe ingebracht waarmee de vorm van de binnenste en buitenste kringspier in beeld worden gebracht, om zo kringspierproblemen beter te beoordelen. Een echo-probe is een buisje (soort ‘dikke thermometer’) waarmee, met behulp van onhoorbare geluidsgolven, de kringspieren kunnen worden bekeken.
Behandelingsmogelijkheden
De beste behandeling van bekkenbodemklachten kan per persoon nogal verschillen. Dit is deels afhankelijk van de soort bekkenbodemverzakking en deels afhankelijk van de leeftijd en conditie van de patiënt zelf. Het kan zijn dat u wordt verwezen naar een andere specialist:
Gezien de soms complexe verzakkingen is het belangrijk dat de voor- en nadelen van een behandeling goed met u worden besproken, zodat u bewust een goede keuze maakt. Neem dus de tijd voor het maken van uw beslissing.
De chirurgische behandeling
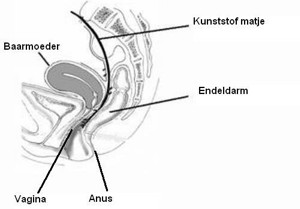
Als uiteindelijk besloten is, dat u door de chirurg zal worden behandeld, betekent dat meestal dat er een operatie zal volgen. De meest verrichte operatie voor patiënten met één van de eerder genoemde verzakkingen is een ophangingsoperatie van de endeldarm en de vagina. Dit heet een Recto-vagino-pexie. Er wordt een kunststof matje geplaatst tussen de baarmoeder en vagina enerzijds, en de endeldarm aan de andere zijde. Het onderste gedeelte van het matje wordt vastgehecht op de voorzijde van de endeldarm met onoplosbare hechtingen. Daarna wordt het matje omhoog getrokken waarna het bovenste gedeelte van het matje met nietjes wordt vastgezet op het vooruitstekende bot van het bekken. Deze operatie kan meestal worden verricht met een kijkoperatie (laparoscopie) via vier kleine sneetjes van een centimeter. Bij sommige patiënten is dit niet goed mogelijk en moet een open buik operatie worden verricht. Zie de schematische tekening van de operatie hieronder.
Wanneer u wordt geopereerd aan een verzakking, bespreekt de chirurg van tevoren of er bij de operatie een matje wordt geplaatst en wat daar de gevolgen van kunnen zijn. Mocht u vragen hebben, stel ze gerust.
Complicaties
Nazorg
Meestal kunt u een of twee dagen na de ingreep weer naar huis. De eerste dagen na de operatie kan de buik nog pijnlijk zijn. Hiervoor worden pijnstillers voorgeschreven.
Na de ingreep zal de stoelgang zacht gehouden moeten worden, aangezien vaak klachten van obstipatie (verstopping) optreden. Deze klachten zijn in het algemeen slechts van tijdelijke aard en meestal krijgt u daarvoor een recept voor medicijnen mee naar huis. Ook moet u veel extra water blijven drinken. Zeker als u eerder last had van een moeilijke stoelgang, is het verstandig de eerder genoemde adviezen van vezelrijke voeding blijven volgen. Dit om nieuwe klachten te voorkomen.
Herstel
De eerste 1 à 2 weken is het verstandig geen hoge druk op de buikwand uit te oefenen, en dus niet hard te persen en geen zware lasten te dragen. Na twee weken mag u al uw normale dagelijkse activiteiten hervatten. Wel zult u merken dat u af en toe nog wat pijnscheuten in de buik kunt voelen, en dat u meer vermoeid bent dan voor de operatie.
Zes weken na de operatie komt u voor controle terug op de polikliniek chirurgie.
Betekenis moeilijke woorden
- Laparoscopie: Pperatie via kleine sneetjes in de buik, met een kijkbuis
Linkjes
- https://www.viecuri.nl/disclaimer-patienteninformatie
Vragen
Heeft u na het lezen van deze informatie nog vragen? Stel uw vragen tijdens het eerstvolgende bezoek of bel naar:
Contact
Opmerkingen
- Ziet u een typfout, een taalkundige fout, of heeft u moeite met de leesbaarheid?
-
Stuur een e-mail naar communicatie@viecuri.nl en we zoeken een passende oplossing.
Disclaimer
Deze informatie is algemeen en geen behandeladvies. De informatie is ook geen vervanging van de afspraken die tussen patiënt en zorgverlener zijn gemaakt. VieCuri kan niet aansprakelijk worden gesteld voor schade als gevolg van mogelijke onjuistheden. Bekijk hier de uitgebreide disclaimer.1
